エンドオブライフ(End of Life: EOL)の意思決定
公開日:2022年6月23日 09時00分
更新日:2024年8月13日 16時40分
秋下 雅弘(あきした まさひろ)
東京大学大学院医学系研究科老年病学教授
こちらの記事は下記より転載しました。
はじめに~エンドオブライフの捉え方~
生物である限り、死は必ず訪れる。「人生100年時代」とは言っても、多くの人は80代~90代前半で死を迎える。わが国のような超高齢社会は多死社会でもあり、「エンドオブライフ(人生の最終段階)の高齢者をどう支え、どのような最期を迎えるか」は最重要課題の1つである。近年、エンドオブライフの捉え方は、医療介護現場のみならず社会全体で変わりつつある。介護保険制度をはじめとした地域包括ケアシステムの普及やアドバンス・ケア・プラニング(Advance Care Planning: ACP)の認知度向上などがその動きである。本稿では、エンドオブライフの意思決定について、ポイントとなる事項と課題について解説する。
エンドオブライフ(End of Life: EOL)とは
従来、終末期やターミナルという、生物学的な観点で生命の終わりを意味する用語が用いられてきた。しかし、"各個人の生き方、物語"が重視されるようになり、エンドオブライフという用語が主に使われるようになった。
どの時期からエンドオブライフと呼ぶかについて明確な定義はない。「『高齢者の終末期の医療およびケア』に関する日本老年医学会の『立場表明』2012」1)では、終末期(現在のエンドオブライフ)を「病状が不可逆的かつ進行性で、その時代に可能な限りの治療によっても病状の好転や進行の阻止が期待できなくなり、近い将来の死が不可避となった状態」と定義しているが、現在に至るまでこの考え方に大きな変化はない。高齢者では非がん疾患によるエンドオブライフも多いため、余命を数値化することはむずかしく、エンドオブライフに関して具体的な期間を限定しないという考えである。別の角度から考えると、生命予後がある程度限られている(例:要介護度の高い胃ろう造設患者、重度認知症患者など)と考えられる場合は、エンドオブライフないしその前段階にあると判断して、エンドオブライフにふさわしい余生の過ごし方や医療・ケアの提供を考慮する必要があるといえる。
ただし、定量的な研究を行う際には、操作的にエンドオブライフの期間を決めておくことも行われ、死亡前6か月をエンドオブライフとする場合が多い。また、死亡前6か月~2年などと期間を定めて余命が限られた時期(limited life expectancy)と取り扱うことも行われる。エンドオブライフの概念は上述のとおりであるが、今後エンドオブライフに関するエビデンスを集積するためには操作的定義に基づいた研究を行うことも必要であると考えられる。
エンドオブライフの過ごし方
エンドオブライフをどう過ごし、どう最期を迎えるかは重要な課題であるが、主な原因となる疾患によってある程度類型化することができる(図1)2)。心突然死(心筋梗塞や致死性不整脈などが主な原因)や脳血管死(くも膜下出血や脳内出血)、事故などである日突然亡くなってしまうケースは高齢者でも少なくない。いわゆる"ピンピンコロリ"で、介護を要する期間がなく、死の恐怖も味わわないで済むことから理想的な死と捉える傾向があるが、家族・友人との告別など準備ができないというデメリットがある。その点、高齢者のがんでは、例えば余命数か月と宣告された場合、最期は介護が必要になるとしても、確実にやってくる死に向かって本人ならびに周囲は準備をし、その短い期間を充実させて過ごすことが可能である。がんに対する緩和医療・ケアが進歩し、がん告知が進んだという背景もある。
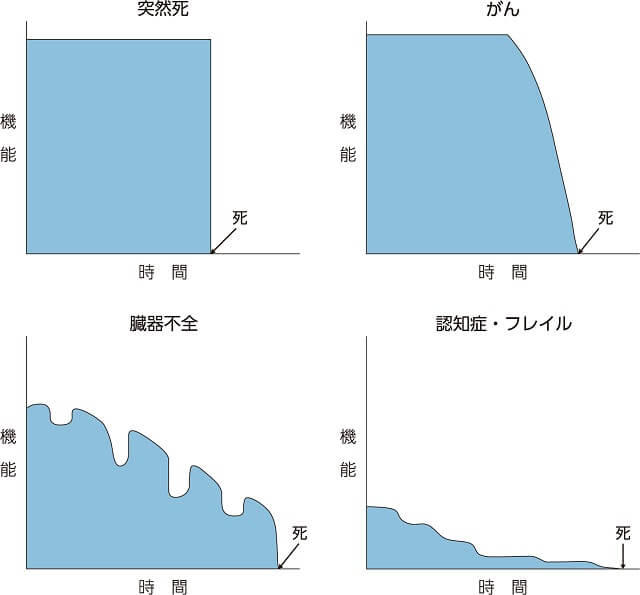
(出典:Lunney JR, et al. JAMA. 20032)を参考に筆者作成)
これらに対して、臓器不全(心不全、慢性閉塞性肺疾患など)や認知症・フレイルの場合は課題が多い。介護を要する期間が長く、併存疾患によるものも含めて入退院を繰り返す。何よりいつ死を迎えるのか不確定で、言葉は悪いが"先が見えない"ことが家族・介護者にとって大きな負担となる。その間、医療介護サービスの利用や療養場所の選定などいくつもの決定を、場合によっては何度もしなければならないのである。急性期医療やがん医療の進歩により、臓器不全と認知症・フレイルによるエンドオブライフが増えていることは重要な問題である。
エンドオブライフを過ごす場所
高齢者がどこで最期を迎えているか「死の場所」を示したわが国のデータを図2に示す3)。1960年頃までは、患者や家族の依頼によって医師が家を訪問し診療を行うことが主流で、大半の高齢者は家で最期を迎えていた。1970年代に入ると、医療技術も進歩し病院が増えた結果、「病院での死」が増加し、現在では、大半の高齢者が病院や介護施設なども含め、自宅以外の場で最期を迎えている。
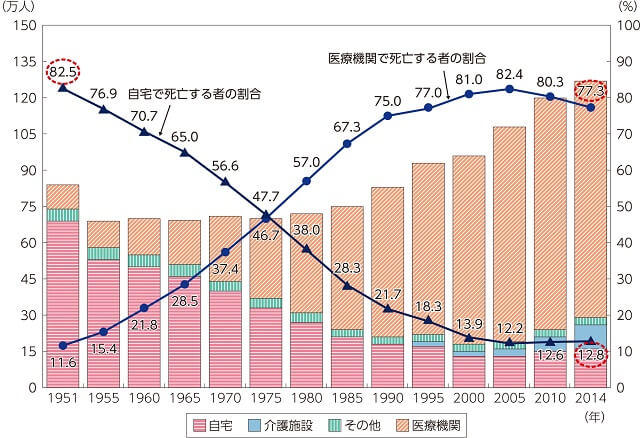
資料:厚生労働省政策統括官付人口動態・保健社会統計室「人口動態統計」より厚生労働省政策統括官付政策評価官室作成
(出典:厚生労働省. 平成28年版厚生労働白書3). 図表1-1-12)
(注)
- 「介護施設」は、「介護老人保健施設」と「老人ホーム」を合計したもの。
- 「医療機関」は、「病院」と「診療所」を合計したもの。
- 1990年までは老人ホームでの死亡は、自宅又はその他に含まれる。
一方、「どこで最期を迎えたいか」という希望を聞いた調査結果では、約半数は「自宅」と答えているが、次いで「病院・介護療養型医療施設」が約3割と、必ずしも自宅での最期を希望しないことが報告されている4)。認知症などの併存疾患、老老介護、核家族、女性の社会進出などさまざまな要因で、日本人の価値観も変遷しているためと考えられる。
ただ、半数は自宅での最期を希望しているにもかかわらず、現実との乖離が大きいことを考えると、最期を迎える場所に関わるエンドオブライフの過ごし方とその場所について、意思決定とそれを実現するための社会システム整備が欠かせないことは明らかである。超高齢化とともに多死社会を迎えた日本では、医療経済的理由もあって介護施設を含む「住み慣れた在宅での最期」を実現する施策が推進された。その成果もあって、「自宅での死」はやや増加傾向にある3)。
エンドオブライフの意思決定プロセス
エンドオブライフの意思決定では医療・ケアの面が重要となる。特に、急変時の救急搬送や治療法の選択、延命処置、また急性期を脱した後の水分・栄養補給について、命に関わる重大な意思決定が求められる。しかし、この段階の本人には意識障害や認知機能低下などで判断力が失われている場合が多く、家族や親族、友人に意思決定が委ねられているのが実情である。
では、本来どのようなプロセスを取るのが適切であろうか。重要な3要素が「本人の意思」、「家族の意向」、「医学的判断」5)であり、何よりヘルスリテラシーの不足や判断能力の低下、日本独自の遠慮・忖度といった意思決定の障壁を乗り越えるための共同意思決定(shared decision making)という手法が大切である。
医療介護専門職は単に選択肢を示すだけではなく、エビデンスを含む専門的知識を十分に提供し、本人・家族の意思決定支援を行わなければならない。しかし、エンドオブライフの医学・医療にエビデンスはまだ乏しい。この点については、国立長寿医療研究センターから系統的レビューに基づく「非がん疾患のエンドオブライフ・ケア(EOLC)に関するガイドライン」6)が発表されており、参考にしていただきたい。
医学的判断が十分な根拠をもって行いえないエンドオブライフの意思決定では、本人の意思と家族の意向の比重はより大きくなる。ただ、上述のように本人の意思表明や判断は困難な状況が高齢者のエンドオブライフでは一般的なので、本人の意思を推定しつつ家族の意向を反映する形で意思決定を行う。その際に、医療介護専門職、それも専門の異なる多職種が参加して、家族(可能ならば本人も同席して)の疑問に答え、また意見を述べる合意形成の場を、それも必要なら複数回持つことが望ましい。これらが共同意思決定のプロセスである。
アドバンス・ケア・プランニング(Advance Care Planning:ACP)について
エンドオブライフの意思決定では、本人の意思が明らかでないことが最大の課題である。その対策として、エンドオブライフの医療選択について自身の希望を明記するリビング・ウィル、さらにいざというときの代理人を指名する事前指示書(Advance Directive)、そしてアドバンス・ケア・プランニングと発展してきた。
日本老年医学会による「ACP推進に関する提言」7)ではACPを「将来の医療・ケアについて、本人を人として尊重した意思決定の実現を支援するプロセスである」と定義し、ACP実践のために「本人と家族等と医療・ケアチームは対話を通し、本人の価値観・意向・人生の目標などを共有し、理解したうえで、意思決定のために協働することが求められる」としている。ここでいう「本人の価値観・意向・人生の目標など」には、リビング・ウィルや事前指示書はもちろん、まだ元気な頃に書いた日記や家族との会話、カルテなど、本人に関するありとあらゆる記録と記憶、つまり人生の物語りが含まれる。
いつACPをすすめていくかに関しては、医療側からの押しつけになってはならないことが前提であるが、安定している時期から、なるべく自然な形で話し合い、本人の希望を汲み取ることが重要である。欧米の研究では、自身の治療や手術の経験、家族など他者の経験が、ACPを行う契機となったことが多いという報告がある。また、各ライフステージによって意思が変わり、健康なときに行ったACPの内容は実際に反映されないケースも多く、話し合いを定期的に行っていくことが重要である。
本人と長年関わりがあるかかりつけ医や地域包括ケアシステムのスタッフ(訪問看護師、ケアマネジャーなど)がACPを行いやすいと考えられるが、職種や場所を限定せず、例えば入院中の安定した時期などでも、本人や家族が話しやすい環境があれば積極的にACPを行って情報を共有することが重要である。また、多職種協働で話し合いを進めていく中で、高齢者総合機能評価(Comprehensive Geriatric Assessment: CGA)は客観的に生活機能を包括的に評価することができる共通言語であり、ACPを行う際に有用である。
おわりに~ACP推進~
エンドオブライフの意思決定について基本的事項を解説した。意思決定を適切に行うためにもACPの推進が求められるが、本人を前にして死の話をするのはためらわれると考える医療介護関係者が依然多いし、本人にしてもまだそれは考えられないという反応が返ってくることもしばしばある。医療介護業界のみならず社会全体でACPの意義を市民に啓発していくことが求められる。なお、ACPについて一般の理解を得るための啓発用動画が日本老年医学会により作成されているので(ACP動画【自分らしく「生きる」ために~ACPってなに?~】)8)、ぜひ視聴、活用いただきたい。
文献
- Lunney JR, Lynn J, Foley DJ, et al.: Patterns of functional decline at the end of life. JAMA. 2003; 289(18):2387-2392.
- 非がん疾患のエンドオブライフ・ケア(EOLC)に関するガイドライン作成研究班:非がん疾患のエンドオブライフ・ケア(EOLC)に関するガイドライン.日経BP, 2021.
筆者

- 秋下 雅弘(あきした まさひろ)
- 東京大学大学院医学系研究科老年病学教授
- 略歴
- 1985年:東京大学医学部卒業、1994年:東京大学医学部老年病学教室助手、1996年:スタンフォード大学研究員、ハーバード大学研究員、2000年:杏林大学医学部高齢医学講師、2002年:同助教授、2004年:東京大学大学院医学系研究科老年病学助教授(2007年:准教授に職名変更)、2013年より現職、2014年:東京大学高齢社会総合研究機構副機構長(~2019年)、2015年:東京大学医学部附属病院副院長(~2019年)
- 専門分野
- 老年医学
転載元
WEB版機関誌「Aging&Health」アンケート
WEB版機関誌「Aging&Health」のよりよい誌面作りのため、ご意見・ご感想・ご要望をお聞かせください。
お手数ではございますが、是非ともご協力いただきますようお願いいたします。
