医師会の取り組み―かかりつけ医の役割と多職種連携への取り組み―
公開日:2021年1月29日 09時00分
更新日:2024年8月14日 10時07分
こちらの記事は下記より転載しました。
勝谷 友宏(かつや ともひろ)
医療法人社団勝谷医院院長
大阪大学大学院医学系研究科臨床遺伝子治療学寄附講座招聘教授
かかりつけ医とかかりつけ医機能
日本医師会では「かかりつけ医」を「なんでも相談できる上、最新の医療情報を熟知して、必要な時には専門医、専門医療機関を紹介でき、身近で頼りになる地域医療、保健、福祉を担う総合的な能力を有する医師」と定義づけている。ACPに関して考えると、日常診療の延長における医療・ケアのこれからについて、本人、家族を含めた多職種で考える際に、むずかしい医療・ケアの用語や内容を本人・家族に理解できる形として示す役割こそが、長年にわたり患者と信頼関係を築いてきた「かかりつけ医」に求められているものであると考える。
では、「かかりつけ医機能」は具体的にどのようのものを指すのであろうか。厚生労働省では「上手な医療のかかり方.jp」というサイト1)を開いており、夜間や休日診療など時間外の診療において「重篤な急患」を優先すべく、時間外急病の☎#7119や、夜間・時間外の子どもの症状は☎#8000などを案内するとともに、普段から気軽に相談できる「かかりつけ医」を持ちましょうとPRしている。
そして日本医師会は、かかりつけ医の具体的な役割を学ぶために「日医かかりつけ医機能研修制度」2)を2016年度よりスタートし、一定の単位の研修を修了した医師のみに修了証を発行する取り組みを続けている。筆者も受講した2020年度の応用研修会の中身を見てみると、かかりつけ医の「倫理」「小児・思春期への対応」「在宅医療・多職種連携」「リーダーシップ、マネジメント、コミュニケーションスキル」「認知症、ポリファーマシーと適正処方」となっており、小児と高齢者への対応、特に在宅医療や多職種連携に重点を置いた内容となっている。この傾向は年々強まっており、診療所で外来診療を行うだけでなく、その延長としての在宅医療への取り組み、外来診療を継続している患者であっても介護保険申請やその管理など、在宅におけるケアチームとの多職種連携が「かかりつけ医」に求められていることを体感している。
一方、かかりつけ医になることのインセンティブも少しずつ充実してきており、時間外や夜間に対応できる体制があり、地域包括診療料や地域包括診療加算を算定するかかりつけ医機能を有する診療機関では、初診時の機能評価加算80点などの加算が行える仕組みが構築されている。
ACP推進に関する提言における「かかりつけ医」の役割
筆者は日本老年医学会が発表した「ACP推進に関する提言」3)の作成に関わらせていただいた。かかりつけ医は、「地域包括ケアにおけるACP」の項に登場する。その箇所を抜粋すると、「ACPは人生の様々な過程に寄り添うプロセスである。そのため、本人の長年にわたる健康状態を把握し、家族や住み慣れた地域の医療・介護の状況について精通する『かかりつけ医』は、ACPの中心的役割を担うことが期待される」となる。
この記載は、ACPを行う際のファシリテーターをかかりつけ医がメインになって務めるべき、という意味ではなく、長年の患者の状況をよく知り、医学的知識に精通する医師が、ACPの話し合いの方向性において医療や倫理の正常なプロセスから逸脱するのを防ぐべく、適切なアドバイスを送るコメンテーターのような役割を果たすことを示すものと理解している。特に背景の異なる職種が集う地域ケア会議やACP実践の場では、医師に対する遠慮や気遣いから積極的な発言が控えられるケースも多く、意思決定の際に医師の権威と裁量によるパターナリズム(父権主義)に陥らないよう、各専門職の背景を理解し、その特性が十分活かせるように配慮することが肝要である。
一方で、通常の外来診療においてACPを話題にすることはほとんどないのではないだろうか。ACPを行うきっかけは、病状の急激な悪化により急変も危惧される状況に陥った際や、介護保険を申請する状況になったときなどが多いものと思われる。本人が自力で通院できる状態でACPを行うことは、進行性のがんや神経難病を除きほとんどないのが現状であろう。特に昨今急増する認知症や心不全の場合、ACPのタイミングが遅くなりがちであることを筆者自身も感じている。したがって、外来診療で少し時間に余裕があるときに、患者家族が同伴して来院された際などに「もしも」のことを考えてACPを行うことをお勧めしたい。「先生、最近もの忘れが......」と認知機能低下の相談を受けたとき、がんが見つかったとき、大きな手術をするとき、サルコペニアやフレイルを疑うときなど、何か普段と違う動きがあったときや、主治医が変化を感じたときなどがチャンスになるものと考える。
そして実際にACPを行ってみると、日常診療では気づいていなかった家族構成、本人への関与の程度の濃淡、生活の場の状態、日常生活における問題点、緊急時の対応など解決すべき問題点が続出することが少なくない。外来診療を深化させるためにも、ACPまで実践しなくとも、「もしも」のことを考えた議論を本人や家族と行っておくことは極めて重要であると考える。
日本医師会の考える人生の最終段階
日本医師会からは、第ⅩⅥ次生命倫理懇談会答申の形で「終末期医療に関するガイドラインの見直しとアドバンス・ケア・プランニング(ACP)の普及・啓発」が2020年5月に取りまとめられ報告4)されている。この背景には、ガイドライン策定から10年以上が経過し、超高齢社会の急速な進展、在宅および介護施設における療養・看取りの増加、地域包括ケアシステムの構築、かかりつけ医の果たす役割の増加、認知症患者の増加、緩和医療の発展などの大きな変化があったことが挙げられる。
改訂では、厚生労働省の「人生の最終段階における医療・ケアの決定プロセスに関するガイドライン」を参考にしながら、「終末期医療」から「人生の最終段階における医療・ケア」という用語へ変更し、医療・ケアチームの想定の中に介護従事者が含まれることを明記するとともに、医療内容の決定が困難な場合などに複数の専門家からなる委員会を別途設置できない場合の対応についても明記している。その具体的な内容について少し触れておきたい。
人生の最終段階において、これまでは「生命の延長」、すなわち延命措置にすべての努力が払われてきたが、本人の意思の尊重、尊厳ある生き方の実現に力点を置くことが冒頭に述べられている。そのために、いたずらに延命を試みるよりもQOL(Quality of Life:生活の質)やQOD(Quality of Death:死に向かう医療・ケアの質)をより重視することが強調された。
特に、薬物投与や人工呼吸器の管理、栄養補給などは生死に直結する措置であり、その決定には医学的妥当性だけでなく、ACPの実践によって「本人の最善の利益」が確保できるように配慮することが求められる。このために担当医・かかりつけ医は、いざという場合に備えて、本人が自らの意思を明らかにできるうちに本人・家族などおよび医療・ケアチームで繰り返し話し合い、その意思を共有する中で、本人の意思を尊重する医療・ケアを考えることが基本的な考え方として提唱されている。
また本人の生命予後に関する医学的判断は、医師を中心とする複数の専門職種の医療従事者から構成される医療・ケアチームで行うことや、疼痛や不快な症状の緩和、積極的安楽死や自殺幇助(ほうじょ)などの禁止、本人・家族などへの精神的・社会的な援助も含めた総合的医療・ケアの重要性が強調されている。
かかりつけ医として、人生の最終段階における医療・ケアの方向性の決定に加わる際には、次のような留意点が示されている。1つ目は、本人の意思を方針決定の基本とすることの徹底である(図1A)。わかりやすい言葉で、十分な納得を得る形で情報提供を行ったうえで、本人の意思を尊重した医療やケアの方向性を決定することが重要で、医師サイドからの押しつけにならないよう配慮が必要である。特に、本人の意思、病状ともに刻々と変化し得るため、その都度、説明と本人の意思の再確認を行う必要がある。またその内容を文書等に記録しておくことも重要であるが、チェックリストを埋めれば終わりというものではない。
一方で、本人の意思確認が不能な状況下で、本人の事前の意思表示が確認できない場合には、本人の意思を一番よく知る家族など(家族でない場合も当然ある。提言では代弁者と表記)と「本人にとって最善の利益」を医療・ケアチームが一緒になって考えねばならない(図1B)。本人の推定意思を考えるうえで、事前指示書やリビング・ウィルなども参考にはなるが、本人の尊厳ある生き方を実現するという観点から状況に応じて適宜更新される必要がある。このあたりについての詳細は、今回の「ACP推進に関する提言」3)作成に際して委員間で時間をかけて議論し、一言一句の表現や意味を検討した内容が提言に盛り込まれているので、ACPの理解を深めるためにも本提言を熟読いただくことをお勧めしたい。
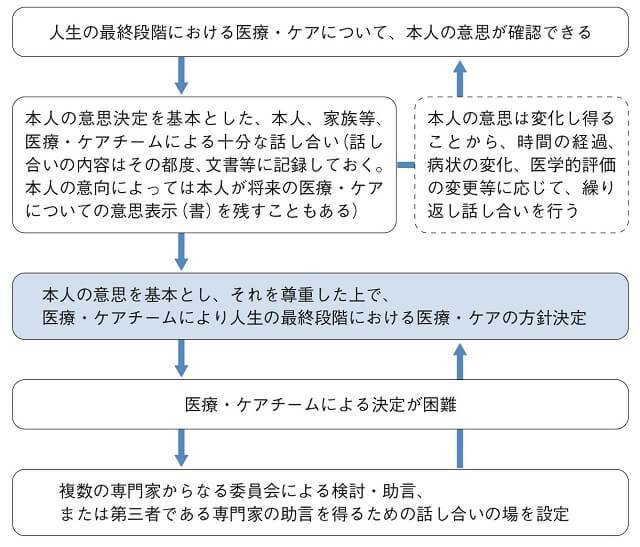
(日本医師会生命倫理懇談会:第ⅩⅥ次生命倫理懇談会答申「終末期医療に関するガイドラインの見直しとアドバンス・ケア・プランニング(ACP)の普及・啓発」4)より引用)
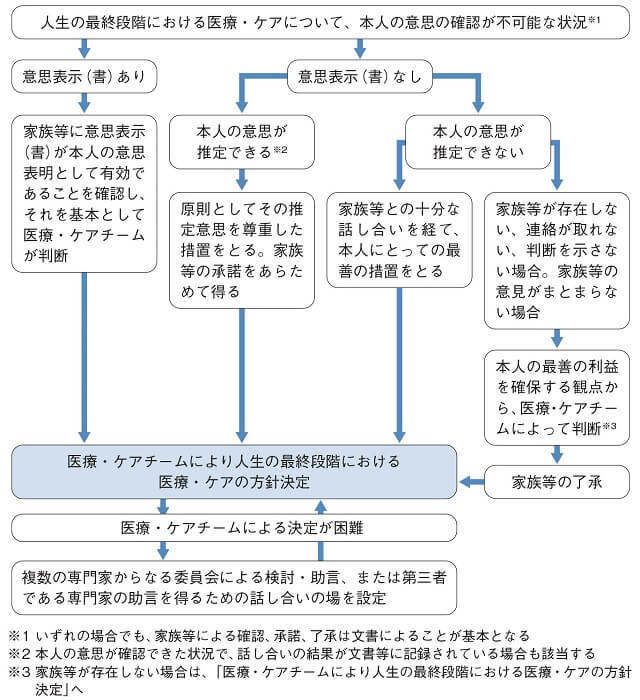
(日本医師会生命倫理懇談会:第ⅩⅥ次生命倫理懇談会答申「終末期医療に関するガイドラインの見直しとアドバンス・ケア・プランニング(ACP)の普及・啓発」4)より引用)
ACPも含めた啓発活動と地域における多職種連携
日本医師会では、2017年度の第XV次生命倫理懇談会において、会長諮問事項「超高齢社会と終末期医療」に対する報告書を同年11月に発表し、この中で示されたACPの重要性と、地域包括ケアシステムの要を担う「かかりつけ医」の役割を周知させるために、リーフレット5)(図2)を作成し、全医師会員に配布している。医師会員向けにつくられたものではあるが、内容が上手く簡潔にまとめられており、外来診療の場において、患者・家族や医療・ケアチームに示しながら「もしも」の場合を考えるときに役立つ内容に仕上がっており、医師会員でなくてもACPの説明などに役立つ内容が満載となっている。

(日本医師会:リーフレット「終末期医療アドバンス・ケア・プランニング(ACP)から考える」5)より引用)
一方、ACPに関わる多職種との連携を深めるために、兵庫県尼崎市では医師会と行政が一体となって地域包括ケアを円滑に進めるための取り組みを実践してきている。地域ケア代表者会議では、医師、歯科医師、薬剤師、看護師、栄養士、理学療法士、ケアマネジャー、ヘルパー、医療ソーシャルワーカー(MSW)、民生委員、地域包括支援センター職員、市担当者などに加え、時には警察・消防関係者も交えて、100名を超す関係者が一堂に会し、困難事例や自立支援の問題などへの取り組みについて、グループワーク形式で議論を積み重ねてきた。その中から、尼崎市医療・介護連携支援センター、通称「あまつなぎ」6)が発足し、専門職のための教育や連携の中核の業務を担うこととなり、尼崎市医師会内に事務局が設置されている。
「あまつなぎ」の業務は多職種の連携を円滑に行うための報告・連絡・相談業務だけでなく、専用ホームページからアクセスすると地図上で在宅医療・介護資源の情報提供が得られる「あまつなぎ機能マップシステム」を作成したり、24時間体制で診療にあたる在宅医の負担軽減のための連携サポートシステム(例えば臨時の代理医を探すなど)の事務局機能も務めるほか、市民向けに認知症あんしんガイド、在宅療養ハンドブック、介護予防・重症化防止ハンドブックや動画の作成なども行っている。
これら一連の取り組みは高く評価され、2020年度の厚生労働省の社会保障審議会の中では「事例⑧ 兵庫県尼崎市―最期まで本人の意思が尊重され、自分らしく過ごすために―」として紹介され7)、人づくり、ものづくり、市民の意識づくり(「生き方・逝き方」「介護予防・重度化防止」の意識づくり)が「あまつなぎ」を中心として、医師会と行政がタッグを組んで行っている体制が高く評価されている。
コロナ禍で町医者として考えること
一般的な町医者として地域医療に勤(いそ)しむ中、ACPについて考え、地域包括ケアシステムのさまざまな取り組みに触れる機会をいただいたことは天恵であると実感している。新型コロナウイルス感染拡大が続き、本稿執筆時には第3波の真っ只中となっているが、ハイリスクの高齢者こそ、年齢による差別を受けない、最善の医療・ケアを受ける権利を守ることが求められている。
日本老年医学会では「新型コロナウイルス感染症(COVID-19)流行期において高齢者が最善の医療およびケアを受けるための日本老年医学会からの提言―ACP実施のタイミングを考える―」を発表している8)。高齢者が新型コロナウイルス(SARS-CoV-2)感染と診断された場合には、感染拡大防止目的で隔離・面会謝絶となることが多く、急激に進行する病状と相まって、十分なACPを行うことが困難な事例が数多く報告されているほか、海外などでは年齢のみで治療・ケアの方針が決定されることも少なくないと聞き及ぶ。齢を重ねることは誰もが通る道であり、何人たりとも避けては通れないのであり、年齢を根拠に治療・ケアの方針を決定する際には、誰もが納得できる根拠や理由が必要であり、高齢者のCOVID-19に関するエビデンスの集積こそが、今後の最大の課題であると考える。
確かなことは、コロナ禍の新しい日常といわれる時代において、ACPをより早い段階から行っていくことは極めて重要であり、そのためにもACPをより多くの人に理解し、試していただく機会を設けることが肝要であろう。前述した、尼崎で取り組んでいる市民啓発や、老年医学会のさまざまな提言、医師会の啓発活動などは、よりよいACPを実践するための礎となるものと確信している。
地域の中で、患者さん、一般市民に寄り添い、何でも相談できる存在、それこそが「かかりつけ医」であり、地域の多職種の皆さんとスクラムを組んで、新しい日常における明るい未来を築いていくお手伝いが少しでもできれば町医者冥利に尽きると感じている。
文献
筆者

- 勝谷 友宏(かつや ともひろ)
- 医療法人社団勝谷医院院長
大阪大学大学院医学系研究科臨床遺伝子治療学寄附講座招聘教授 - 略歴
- 1989年:和歌山県立医科大学卒業、1993年:大阪大学大学院博士課程修了、医学博士、1996年:長寿科学振興財団特別研究員、1997年:日本学術振興会特別研究員(PD)、1998年:大阪大学医学部助手(老年病医学講座)、1999年:大阪大学大学院助手(医学系研究科加齢医学講座)、2003年:同講師(医学系研究科加齢医学講座)、2005年:同講師(医学系研究科老年・腎臓内科学)、2009年:同特任准教授(医学系研究科臨床遺伝子治療学)、勝谷医院副院長を経て、勝谷医院院長(現職)、医療法人社団勝谷医院理事長(現職)、2019年:大阪大学大学院医学系研究科臨床遺伝子治療学寄附講座招聘教授(現職)
- 専門分野
- 老年医学、高血圧、遺伝疫学
転載元
機関誌「Aging&Health」アンケート
機関誌「Aging&Health」のよりよい誌面作りのため、ご意見・ご感想・ご要望をお聞かせください。
お手数ではございますが、是非ともご協力いただきますようお願いいたします。
