ポリファーマシーと転倒
公開日:2022年1月14日 09時00分
更新日:2024年8月13日 16時56分
小島 太郎(こじま たろう)
東京大学大学院医学系研究科加齢医学講座講師
こちらの記事は下記より転載しました。
はじめに
近年、ロコモやサルコペニア、フレイルなどの高齢者の身体機能に関連した病態の重要性が認識され、その対策や予防についてさまざまな研究がなされている。機能低下を防止するうえで転倒・骨折への対策や予防も重要であり、薬物療法として何が有効か、リスクとなりうる薬物は何か、明らかにすることが重要であり、その実践が求められる。
ポリファーマシー(polypharmacy;多剤併用)は多剤を服用している状態で何らかの薬学的な問題が生じている状態、あるいは生じていなくても生じる可能性が高い状態を表す言葉であり、多剤処方の有害性に対する認識が広まりつつあるが、中でも高齢患者では転倒・骨折への影響が多く報告されている。本章ではポリファーマシーと転倒についての関連について概説する。
ポリファーマシーとは何か
ポリファーマシーは一般に薬剤の種類を多数服用している状態のことを指すが、わが国を含め多くの国では5種類以上または6種類以上とすることが多く、10種類以上の場合はハイパーポリファーマシーと呼称されることもある。処方薬剤数は疾患の数に比例しており、高齢者では多疾患を有するがゆえに多剤併用になりやすい。
大学病院の調査では高齢入院患者の約10%に薬物有害事象が認められており、6種以上の薬を内服する高齢患者で特に多くなることが報告されている1)。多剤併用により患者の薬物有害事象が増加し、それだけでなく服薬回数・個数が多いことに伴い日常生活のQOLが低下する可能性がある。通院先の医療機関を変えるなどしているうちに、他院で処方された薬剤の中には目的がはっきりしない薬剤や効果が十分に認められない薬剤などが認められることもある。そもそも処方の必要のない薬剤の使用や副作用を含め薬物有害事象を起こしかねない薬剤の使用は医療費増大の恐れがある。
高齢者の薬物有害事象は頻繁に観察されるものであり、重症例が多いことが特徴であるが、一方で若年者と比べると予防可能なものも多い。では、多剤併用を解消するために薬を減らせばよいかというと、なかなか簡単にはいかないのが現実である。一度に多数の薬剤を減らすことは疾患の良好なコントロールを乱し、過少医療につながる恐れがある。これまでの研究から系統的に減薬を試みて病状が改善または維持できたとする研究は少数であり2)、安易な減薬は避けるべきである。高齢者では薬剤の見直しを定期的に行う必要がある状態である。
ポリファーマシーと転倒
ポリファーマシーによる転倒の発生数増加を報告する論文は多い。抗うつ薬を含む5剤以上の薬剤では転倒頻度が補正相対リスクで1.28(95%CI 1.06-1.54)、ベンゾジアゼピン系薬を含む5剤以上の薬剤を服用している患者群では補正相対リスクで1.40(95%CI 1.04-1.87)と易転倒性が認められた3)。わが国における縦断調査でも5種類以上の薬剤を処方された高齢外来患者で転倒がオッズ比4.50(95%CI 1.66-12.2)と顕著な上昇を認めた4)。
ポリファーマシーにより易転倒性が上昇する理由を一元的に説明することは困難であるが、ポリファーマシー患者では後述するような転倒を誘発しやすい薬剤が処方薬の中に含まれることが原因であると考えられる。
さらに、ポリファーマシー患者は一般的に多病(multimorbidity)を有するために多剤服用となっているが、多病と身体機能低下には関連があると報告されており5)、これも転倒・骨折が多い一因であると考えられる。
転倒に関与しうるPotentially Inappropriate Medication
高齢者への使用にあたり、薬物有害事象のリスクの高い薬剤をPotentially Inappropriate Medication(PIM)と呼ぶ。ポリファーマシーの患者ではこれらに該当する薬剤を服用しているケースが多くなっており、日本老年医学会では「特に慎重な投与を要する薬剤」と訳している。PIMは国内外でリスト化されており、わが国では日本老年医学会より2015年に発刊された『高齢者の安全な薬物療法ガイドライン2015』において転倒に関係しうる薬剤の一部を表1に示す6)。
| 分類 | 薬物 (クラスまたは一般名) | 代表的な一般名 (すべて該当の場合は無記載) | 対象となる患者群 (すべて対象となる場合は無記載) | 主な副作用・理由 | 推奨される使用法 | エビデンスの質と推奨度 |
|---|---|---|---|---|---|---|
| 抗精神病薬 | 抗精神病薬全般 | 定型抗精神病薬(ハロペリドール、クロルプロマジン、レボメプロマジンなど)非定型抗精神病薬(リスペリドン、オランザピン、アリピプラゾール、クエチアピン、ペロスピロンなど) | 認知症患者全般 | 錐体外路症状、過鎮静、認知機能低下、脳血管障害と死亡率の上昇。非定型抗精神病薬には血糖値上昇のリスク | 定型抗精神病薬の使用はできるだけ控える。非定型抗精神病薬は必要最小限の使用にとどめる。ブチロフェノン系(ハロペリドールなど)はパーキンソン病に禁忌。オランザピン、クエチアピンは糖尿病に禁忌 | エビデンスの質:中 推奨度:強 |
| 睡眠薬 | ベンゾジアゼピン系睡眠薬・抗不安薬 | フルラゼパム、ハロキサゾラム、ジアゼパム、トリアゾラム、エチゾラムなどすべてのベンゾジアゼピン系睡眠薬・抗不安薬 | 過鎮静、認知機能低下、せん妄、転倒・骨折、運動機能低下 | 長時間作用型は使用するべきでない。トリアゾラムは健忘のリスクがあり使用するべきでない。ほかのベンゾジアゼピン系も可能な限り使用を控える。使用する場合最低必要量をできるだけ短期間使用に限る | エビデンスの質:高 推奨度:強 |
|
| 睡眠薬 | 非ベンゾジアゼピン系睡眠薬 | ゾピクロン、ゾルピデム、エスゾピクロン | 転倒・骨折。その他ベンゾジアゼピン系と類似の有害作用の可能性あり | 漫然と長期投与せず、減量、中止を検討する。少量の使用にとどめる | エビデンスの質:中 推奨度:強 |
薬剤により易転倒性を誘発する機序は異なり、ふらつきのみならず過鎮静や錐体外路障害、起立性低血圧などの転倒リスクがある。いずれも必ず生じるものではないが、転倒・骨折により生じる機能低下と薬剤により得られるベネフィットとのバランスを考慮する必要がある。とりわけ、ベンゾジアゼピン系や非ベンゾジアゼピン系睡眠薬は易転倒性を誘発する薬剤であり、高齢者への処方にあたっては注意が必要である。
この他にもこのリストに掲載されていない薬剤でも転倒が起きる可能性はある。降圧薬による過剰降圧や糖尿病治療薬による低血糖でも転倒が生じるため、適宜見直しを行っていくことが重要である。海外ではFall Risk Increasing Drugs(FRIDs)と呼称する場合もあり、その一部を表2に示す。
表2 代表的なFall Risk Increasing Drugs(FRIDs)
- ベンゾジアゼピン系薬剤
- 非ベンゾジアゼピン系睡眠薬
- 抗精神病薬
- 抗うつ薬
- 抗コリン作動薬
- 経口糖尿病治療薬
- 降圧薬
- 利尿薬
- 抗不整脈薬
- 非選択性α1受容体拮抗薬
- オピオイド系鎮痛薬
- 抗けいれん薬
一方、直接転倒に影響することはないものの、転倒事故によりその障害の程度を増強させうる薬剤もある。例えば、抗凝固薬や抗血小板薬はその抗血栓作用により心筋梗塞や脳梗塞を予防する反面、転倒に伴って外傷性の出血イベントの副作用が起こりうる。これらの薬剤は特に危険性の高いAdverse Drug Reaction(ADR; 薬物有害反応)を誘発しうるため、注意されるべき薬剤と考えられる。
易転倒者に対するポリファーマシー対策のエビデンス
入院施設や介護施設では特に易転倒性を起こしやすい高齢者は多い。そのために前述したFRIDsの中止や多剤の減薬により減少が期待される。
実際に転倒による大腿骨頸部骨折を起こした高齢患者に対して薬剤の見直しの有無に関するランダム化比較試験の報告があるが7)、入院中に薬剤数は介入群、非介入群の両群で有意差は見られなかった。一見すると薬剤見直しの効果がないようにも見えるが、処方の中身を見てみると、介入群では骨折に対し予防効果のある薬剤(ビスホスホネート製剤、選択的エストロゲン受容体モデュレーターなど)が有意に増加しており、減薬された薬剤があると同時に追加された薬剤があったために薬剤数の変更がなかった。著者の病院における大腿骨頸部骨折患者においても、入院中に鎮痛剤およびビスホスホネート製剤が追加されることが多いにもかかわらず、薬剤数全体としては入院時より増加しておらず、FRIDsに対する見直しは行われていることが推察される。
一方で易転倒者に対する薬剤見直しにより骨折を有意に減らしたとする研究は極めて少ない。転倒や骨折にはポリファーマシーのみならず身体機能低下や認知機能低下、転倒が起こりやすい環境など複合的な要素が関係するため、転倒予防のためには包括的な修正が必要と考えられる。そのためには薬剤の見直しは決して必要がないわけではない。
減薬を行うためには
ポリファーマシーに伴い考えられる悪影響は個々の患者の罹患している病状や身体機能・認知機能により異なるため、画一的に対策を構築することは困難であるが、ポリファーマシーにより生じる問題は、図に示すメリット(有益性)の低下とデメリット(有害性)の増加にあると考えられる8)。
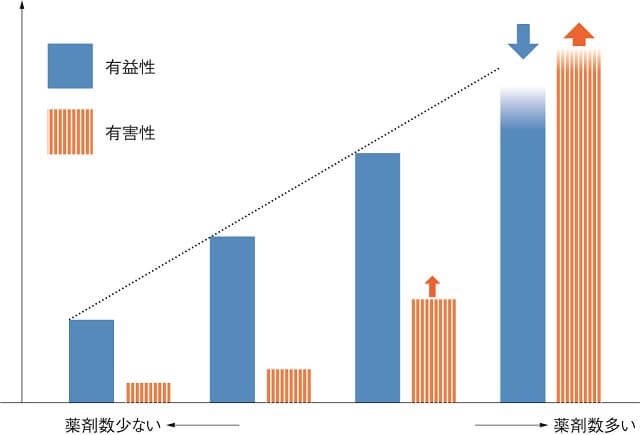
まず、ポリファーマシー患者では薬剤を増やしていっても効果が十分に出ない可能性がある。服薬アドヒアランスの低下や他の重篤な合併症、要介護状態による限られた余命などが有効性低下の原因となることもあれば、副作用や薬物相互作用の増加、PIMの使用などが有害事象の増加に関連すると考えられる。
高齢者でポリファーマシーを考える際には、多剤でも病状の治療を優先する必要があるか、多剤で行う場合に有害事象が起きる可能性に十分な配慮があるかについて、いま一度検討し、治療効果は弱くなる可能性があっても有害事象の確率を減らすほうが安全な治療ができるという選択肢があることに留意すべきである。転倒は再発しやすいため、転倒者では特にポリファーマシー対策を行っていただきたい。
おわりに
以上、ポリファーマシーと転倒の関連について概説した。高齢者の健康寿命を保つために転倒・骨折への対策や予防も重要である。高齢患者の治療薬の選択の際には転倒への配慮した薬物療法を構築していただきたい。
文献
- Kojima T, Akishita M, Kameyama Y, et al.: High risk of adverse drug reactions in elderly patients taking six or more drugs: analysis of inpatient database. Geriatr Gerontol Int. 2012; 12(4): 761-762.
- Garfinkel D, Mangin D.: Feasibility study of a systematic approach for discontinuation of multiple medications in older adults: addressing polypharmacy. Arch Intern Med. 2010; 170(18): 1648-1654.
- Richardson K, Bennett K, Kenny RA.: Polypharmacy including falls risk-increasing medications and subsequent falls in community-dwelling middle-aged and older adults. Age Ageing. 2015; 44(1): 90-96.
- Kojima T, Akishita M, Nakamura T, et al.: Polypharmacy as a risk for fall occurrence in geriatric outpatients. Geriatr Gerontol Int.2012; 12(3): 425-430.
- Ryan A, Wallace E, O'Hara P, Smith SM.: Multimorbidity and functional decline in community-dwelling adults: a systematic review. Health Qual Life Outcomes. 2015; 13: 168.
- 日本老年医学会・日本医療研究開発機構研究費・高齢者の薬物治療の安全性に関する研究研究班. 高齢者の安全な薬物療法ガイドライン2015. メジカルビュー社, 2015.
- Sjöberg C, Wallerstedt SM.: Effects of medication reviews performed by a physician on treatment with fracture-preventing and fall-risk-increasing drugs in older adults with hip fracture-a randomized controlled study. J Am Geriatr Soc. 2013; 61(9): 1464-1472.
- Kojima T, Mizokami F, Akishita M.: Geriatric management of older patients with multimorbidity. Geriatr Gerontol Int.2020; 20(12): 1105-1111.
筆者

- 小島 太郎(こじま たろう)
- 東京大学大学院医学系研究科加齢医学講座講師
- 略歴
- 1997年:東京大学医学部医学科卒業、東京大学医学部附属病院内科研修医、1998年:国立国際医療センター内科研修医、1999年:国立国際医療センター循環器科レジデント、2002年:東京大学医学部附属病院老年病科医員、2007年:宮内庁侍従職侍医、2010年:東京大学医学部附属病院老年病科特任臨床医、2011年:長寿科学振興財団リサーチレジデント、2012年:東京大学医学部附属病院老年病科助教、2018年:東京大学医学部附属病院老年病科講師、2020年より現職
- 専門分野
- 老年医学、老年薬学
転載元
WEB版機関誌「Aging&Health」アンケート
WEB版機関誌「Aging&Health」のよりよい誌面作りのため、ご意見・ご感想・ご要望をお聞かせください。
お手数ではございますが、是非ともご協力いただきますようお願いいたします。
